Arthrodeses de cheville ou fusion de la cheville
Indications
La fusion de la cheville est indiquée pour les patients avec une arthrose de cheville de grade sévère. La cause de l’arthrose peut être de l’ostéoarthrite, de l’arthrose post-traumatique, de l’arthrose d’une cause systémique comme l’arthrite rhumatoïde, ou même d’une nécrose avasculaire.
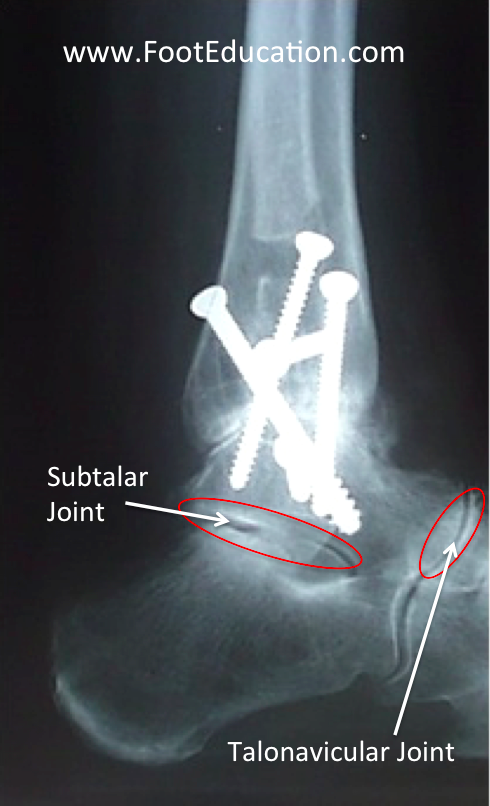
Lorsque l’on considère une fusion de cheville, il est important d’évaluer les articulations autour de la cheville, principalement l’articulation sous-astragalienne et talonaviculaire (voir figure 2) parce que ces articulations seront sujettes à plus de mouvements et plus de forces une fois que l’articulation de la cheville sera fusionnée. Le statut de ces articulations est important pour évaluer si la fusion de la cheville sera un succès. Si ces articulations ont des amplitudes complètes sans évidence d’arthrose, un bon résultat peut être attendu avec une fusion de cheville. S’il y a une arthrose significative ou une raideur dans ces articulations, le résultat de la fusion de cheville peut être moins prévisible.
Procédure
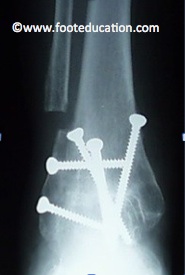
La fusion de la cheville est faite en enlevant le cartilage résiduel de la surface du tibia et de l’astragale au niveau de la cheville. L’os sous-jacent est ensuite préparé avec une combinaison d’instruments pour donner des surfaces osseuses adéquates qui peuvent s’accoler l’une à l’autre de la même manière qu’une fracture de cheville qui guérirait. Ces surfaces sont ensuites fixées en position avec des vis ou des plaques (figure 1). La position actuelle de la fusion de cheville est critique pour obtenir une fusion de cheville satisfaisante. L’articulation devrait être positionnée dans une position neutre de dorsiflexion (angle droit avec le membre inférieur) et avec un léger valgus de l’arrière-pied (le talon légèrement angulé sur le côté). Cela permet plus de mobilité à travers les autres articulations. La cheville est souvent approchée avec une incision sur le côté latéral (externe) de la cheville. Il est aussi commun d’avoir besoin d’une autre incision sur le devant de la cheville. Il est fréquent d’avoir accès à la cheville en coupant un petit os dans la partie inférieure du membre inférieur (péroné) et de le repositionner pour qu’il soit inclut dans la masse de fusion. De plus, il est commun d’ajouter de la greffe osseuse à la fusion. Cela peut être pris juste sous le genou ou dans le bassin. Les éléments cellulaires dans la greffe osseuse peuvent améliorer les chances de fusion de la cheville.
Récupération
0 à 6-8 semaines postopératoires
Les patients utilisent des béquilles (ou une chaise roulante) et se mobilisent sans mise en charge sur la jambe opérée pendant les 6 à 8 premières semaines après la chirurgie dans le but de permettre à la fusion de guérir. Durant cette période, le patient est habituellement dans un plâtre ou une botte de marche.
6-8 semaines à 12 semaines postopératoires
À 6 ou 8 semaines postopératoires, si les radiographies démontrent une guérison satisfaisante, les patients ont ensuite la permission de débuter la mise en charge selon tolérance dans une botte protectrice. Cette botte peut être retirée pour l’hygiène et la physiothérapie. À ce moment, la physiothérapie peut être débutée. Les patients mettront l’emphase sur le renforcement musculaire, l’amélioration de la démarche et les amplitudes articulaires. Ils marchent dans la botte de marche avec une canne ou avec une autre aide à la marche.
10 à 12 semaines ou plus postopératoires
À ce point, le patient peut débuter la marche dans un soulier – souvent avec un support de cheville comme une chevillère. Il pourra ensuite augmenter progressivement ses activités durant les mois qui suivront. Une augmentation rapide du niveau d’activité va souvent causer une augmentation subite des symptômes de douleur et d’oedème. Si cela survient, le patient devrait diminuer ses activités pour les 2 à 4 jours suivants jusqu’à ce que les symptômes diminuent.
Les patients obtiennent approximativement 80 % de leur récupération à 6 mois. Cependant, 15 ou même 18 mois sont souvent requis pour que les patients obtiennent leur amélioration maximale.
Complications générales potentielles
- Infection
- Démarche asymétrique
- Thrombose veineuse profonde
- Embolie pulmonaire
- Problèmes de guérison de plaie
Complications potentielles spécifiques
Non-union
Une non-union survient quand le site de fusion ne guérit pas adéquatement. Le taux de non-union est variable selon : la technique chirurgicale, la condition sous-jacente du patient, si le patient fume la cigarette et le respect du patient du protocole de non mise en charge en postopératoire. Le taux typique de non-union est de l’ordre de 5 à 10 %. Si un patient souffre d’une non-union ou d’un retard d’union, il aura peut-être recours à une période de non mise en charge prolongée ou dans certains cas, il aura besoin d’une chirurgie de révision.
Blessures nerveuses
Les blessures aux nerfs sont relativement peu fréquentes dans les fusions de cheville. Avec la nature extensive de la procédure, il arrive parfois qu’un nerf important derrière l’arrière-pied (le nerf tibial) soit étiré ou blessé entraînant des sensations anormales (ou une perte de sensation) dans la plante du pied. Cela peut entraîner le développement d’une douleur significative dans le territoire du nerf ou même le développement d’un syndrome douloureux régional complexe (CRPS).
Les petits nerfs sensitifs peuvent aussi être endommagés ou coupés durant la chirurgie. Cela entraîne occasionnellement une perte de sensation sur le dos du pied (habituellement au pourtour de l’incision) et peut entraîner des symptômes douloureux de type nerveux chez un petit pourcentage de patients. Si un petit nerf est irrité et entraîne de la douleur, il devrait être traité de manière agressive avec une thérapie de désensibilisation (massage) par un physiothérapeute.
Douleur continue
Une certaine douleur peut encore être présente après une fusion de cheville satisfaisante. Il est important de comprendre qu’une fusion de cheville est très efficace pour éradiquer la douleur qui origine de l’arthrose de cheville. Cependant, cela n’aura pas d’effet sur les symptômes qui originent des ligaments et des tendons au pourtour de la cheville ou de l’arthrose qui touche les articulations avoisinantes. En fait, l’arthrose dans les articulations avoisinantes comme l’articulation sous-astragalienne et talonaviculaire peut être empirée.